Extrait de la conférence du Dr Benjamin Darnis à Sao Paulo - le 22 avril 2023
Introduction

Le kyste pilonidal est une pathologie fréquente de l’adolescent et du jeune adulte, dont le traitement classique repose principalement sur une intervention chirurgicale : l’exérèse du kyste pilonidal. Cette chirurgie « radicale » est techniquement simple, mais pose le problème d’une perte de substance au niveau du sillon interfessier, dont la cicatrisation est difficile pour plusieurs raisons : zone de traction liée aux mouvements des muscles fessiers lors de la marche, zone non exposée ce qui favorise la macération, proximité de l’anus à l’origine d’une contamination bactérienne. Que la plaie soit laissée ouverte, partiellement refermée, ou complètement suturée à l’aide d’un lambeau cutané, des soins postopératoires quotidiens sont nécessaires pour permettre une cicatrisation complète. Ces soins de « cicatrisation dirigée » comprennent le lavage de la plaie, la dépilation régulière des berges, la vérification de l’absence d’infection de site opératoire, le méchage (application d’une compresse absorbante) de la plaie ouverte ou désunie, et la couverture par un pansement. Ces soins techniques sont difficiles à réaliser en raison de la douleur des patients et de la difficulté d’accès à la partie basse du sillon interfessier.
Un défaut de cicatrisation est fréquent, et il s’agit de la principale cause de récidive du kyste pilonidal. C’est un évènement fréquent, et on peut estimer qu’environ 10% des patients opérés présenteront une récidive. Cet échec est souvent très mal vécu, que ce soit par le patient qui a mis de coté bon nombre de ces activités pendant plusieurs mois, en vain ; mais aussi par le chirurgien et les infirmières, qui se retrouvent démunis pour la prise en charge du patient.
Bien que fréquente et très impactante, la récidive après exérèse de kyste pilonidal n’a pas fait l’objet de travaux scientifiques, et il n’y a pas de recommandation claire pour guider les praticiens.
A l’occasion de l’invitation du Dr Benjamin Darnis au cours organisé par l’Académie du Laser à Sao Paulo le 22 avril dernier, le Centre Lyonnais de Chirurgie Digestive publie des extraits de la conférence donnée sur les principes de prise en charge des récidives après chirurgie radicale. Le premier extrait concernera le diagnostic de récidive, le deuxième évoquera les principes de prise en charge à la première consultation, puis seront abordées la stratégie de traitement chirurgical, et les traitements de récidive après traitement mini-invasif par laser.
Confirmer le diagnostic
Il existe deux situations cliniques faisant suspecter une récidive :
- la situation la plus fréquente est le défaut de cicatrisation se prolongeant dans le temps. L’exemple le plus fréquent est la réouverture de la cicatrice avec une suppuration. Une récidive est à évoquer au bout de 6 mois de soins postopératoire, et est certaine au bout d’un an.
- la deuxième situation est une réapparition des symptômes plusieurs mois ou années après l’obtention d’une cicatrisation complète.
Dans la plupart des cas, le diagnostic est assez évident et ne nécessite en général pas d’examen complémentaire. Les patients décrivent des abcès à répétition ou une suppuration. A l’examen clinique, on constate une désunion d’une partie de la plaie, ou a minima une zone inflammatoire centrée sur la cicatrice. Dans les cas les plus extrêmes, on peut retrouver une plaie totalement désunie avec contenant de nombreux poils.
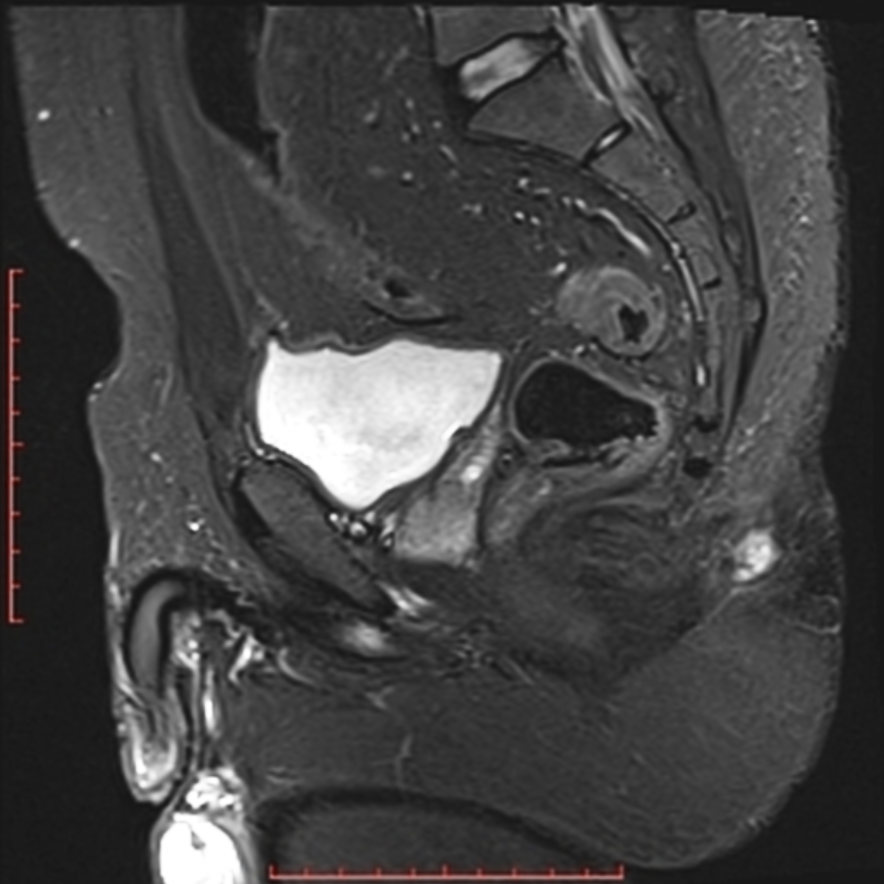
On conseille la réalisation d’un examen radiologique pour confirmer le diagnostic, ou rechercher des diagnostics différentiels dans les cas suivants :
- Si le patient ne décrit qu’une douleur et que l’examen clinique ne montre pas de problème sur la cicatrice, il peut s’agir d’une douleur séquellaire de la chirurgie, ou une douleur d’origine coccygienne. L’IRM ou l’échographie ont prescrits pour chercher une collection (poche de liquide) sous la peau. En son absence, il ne s’agit pas d’une récidive.
- Si le patient présente une histoire clinique très atypique, avec des signes digestifs orientant vers une maladie inflammatoire chronique intestinale type Crohn, il peut s’agir d’une fistule anale très atypique, dont l’orifice secondaire était situé dans le sillon interfessier. L’IRM permet de dresser une cartographie de la fistule et de rectifier le diagnostic.
- Chez certains patients, l’acceptation du diagnostic de récidive est difficile. Cet échec de la première chirurgie peut être vécu comme un drame, et il est parfois nécessaire de prescrire une IRM ou une échographie pour prouver de manière objective la récidive.
Prise en charge à la première consultation

Une fois le diagnostic de récidive retenu, la première étape de la prise en charge consistera à identifier la ou les cause(s) de l’échec de la première intervention. Pour cela tous les documents liés à la prise en charge initiale doivent être récupérés. On recherchera les éléments suivants :
- quelle intervention a été réalisée? Il peut s’avérer que le patient n’a pas eu de chirurgie complète du kyste (simple mise à plat d’un abcès, traitement à l’azote liquide d’un abcès latéral, exérèse de la partie abcédée du kyste, sans traiter l’intégralité du trajet)
- s’agissait il bien d’un kyste pilonidal sur l’analyse anatomopathologique?
- existait-il des facteurs de risque d’échec lors de la prise en charge initiale? de type tabagisme actif, exérèse réalisée en période d’infection, problème dermatologique associé (mycose du sillon, hydrosadénite suppurative de Verneuil, lésions de macération), surpoids et obésité …
- les soins postopératoires ont il pu être réalisés de manière optimale? Y avait-il un soin quotidien? A-t-il pu être réalisé correctement? Les berges ont-elles été dépilées régulièrement? La cicatrice était-elle surveillée régulièrement par le chirurgien? Quels produits et pansements ont été utilisés?
- Y a-t-il eu des accidents lors de la cicatrisation ? Évènements infectieux, prescriptions d’antibiotiques, arrêt temporaire des soins, réinterventions…
En parallèle, des recommandations seront faites en vue d’une potentielle réintervention, ou au minimum pour améliorer la qualité de vie :
- arrêt du tabac : c’est le facteur de risque le plus fréquent et le plus important. Le tabagisme actif diminue les capacités de cicatrisation et altère la réponse immunitaire au niveau cutané, ce qui contribue à la prolongation des soins locaux et aux surinfections. L’arrêt complet et définitif du tabagisme (même occasionnel) est un pré requis à une réintervention pour récidive de kyste pilonidal.
- lutte contre la sédentarité : le surpoids et l’obésité sont des facteurs de récidive. On peut l’expliquer d’une part par un accès plus difficile au sillon interfessier lors des soins infirmiers, d’autre part par une incidence plus élevée de problèmes cutanés liés à la macération, mais surtout par une tendance à la sédentarité plus fréquente. Un changement de comportement global est nécessaire pour améliorer les résultats d’une nouvelle intervention : limiter de le temps de position assise, favoriser un comportement dynamique, entreprendre une prise en charge globale du surpoids et de l’obésité
- améliorer l’état de la peau péri-lésionnelle : une réintervention doit être proposée dans des conditions idéales, l’état cutané doit être bon. Le problème le plus fréquemment rencontré, est une plaie sale car le patient n’ose pas se doucher correctement, de peur d’aggraver la situation. Il faut les rassurer et leur expliquer l’importance d’une bonne hygiène. La plaie doit être douchée quotidiennement sans pansement à l’eau et au savon doux. Il n’y a aucun risque, en cas de récidive avérée, de frotter tout le sillon interfessier, avec les doigt ou un gant. En fin de douche, le sillon doit être bien séché pour éviter la macération. Le port d’un pansement ou d’une compresse n’est pas obligatoire, mais il peut se justifier en cas d’écoulement chronique. Les autres problèmes sont des lésions de macération, ou une suppuration chronique. Dans certains cas, le chirurgien peut proposer de reprendre les soins infirmiers avec un protocole spécifique pour traiter ces phénomènes avant une réintervention.
- améliorer la qualité de vie des patients : les patients consultant pour une récidive ou l’absence de cicatrisation après chirurgie radicale décrivent très souvent une altération de la qualité de vie dont les causes sont nombreuses : douleur liée à l’intervention et aux soins, restrictions sur la position assise et sur les activités physiques, pénibilité des soins infirmiers quotidiens, suppuration désagréable en raison des démangeaisons et des odeurs, arrêt de travail ou de scolarité prolongé, limitation des interactions sociales… Cette dégradation de la qualité de vie peut être à l’origine de complications plus sévères : échec scolaire, perte d’emploi, addiction aux antalgiques de pallier 2 et 3, dépression voire envies suicidaires.
Prendre en charge cette dimension est essentielle pour restaurer un minimum de confiance en soi et envers les soignants.
—> Si nous confirmons qu’une cicatrisation n’est désormais plus possible, toutes les restrictions qui étaient conseillées jusqu’à présent peuvent être supprimées : encourager la reprise des activités physiques et sportives, la natation est tout à fait possible à condition de bien se sécher après, les soins infirmiers quotidiens peut être arrêtés pour permettre les voyages par exemple
—> Quelques mesures simples peuvent limiter la gêne au niveau de la plaie chronique : soins d’hygiène comme décrits ci-dessus, port d’un pansement absorbant qui peut être changé par le patient une ou deux fois par jour en fonction de la quantité d’écoulement, port d’une simple compresse si le patient est gêné par des irritations cutanées liées à l’adhésif des pansements. Avec ces simples mesures, le patient n’est plus dépendant d’une infirmière, et n’a pas à porter des pansements larges pour plaie du sacrum qui, bien que très adaptés à la zone, renvoient à une image de « couche ».
—> On ne meurt pas d’une plaie d’une récidive de kyste pilonidal, et il est très improbable que le problème s’aggrave dans le temps. Certains patients nous relatent des messages inquiétants transmis par les chirurgiens précédemment rencontrés si ils ne se font pas à nouveau opérer : risque d’infection des os en regard de la plaie (sacrum, coccyx), risque d’infection au niveau de la moelle épinière, risque d’envahissement du sphincter anal et du rectum…. Tout cela est faux! Le seul risque évolutif grave mais exceptionnel est la dégénérescence en carcinome épidermoïde d’une plaie inflammatoire chronique. Ainsi, il est tout à fait possible d’envisager de ne pas réintervenir chirurgicalement en cas de récidive. C’est ce que nous conseillons si toutes les conditions ne sont pas réunies pour garantir le succès d’une nouvelle intervention (tabagisme actif notamment). Un suivi est néanmoins conseillé pour surveiller l’état de la plaie.
Stratégie chirurgicale pour traiter une récidive après exérèse radicale
Une nouvelle intervention s’intègre dans un projet plus global, pour permettre in fine la guérison complète. Une décision de réintervention n’est pas prise à la légère, il s’agit d’un véritable engagement de la part du patient, pour espérer une meilleure cicatrisation : correction des facteurs de risque de non cicatrisation, respect des consignes postopératoires, respect des rendez-vous avec l’infirmier/ère, respect des rendez-vous avec le chirurgien.
Pour le chirurgien, le choix de l’intervention doit être réfléchi et répondre à des objectifs clairs, en fonction de la situation du patient, du type de récidive et des résultats des éventuels examens radiologiques prescrits. Un suivi du patient doit être planifié pour éviter tout accident qui pourrait perturber la cicatrisation. De même nous recommandons un contact avec l’équipe infirmière pour s’assurer que les consignes de soins soient bien transmises et que l’équipe puisse solliciter le chirurgien facilement en cas d’anomalie. Cela peut se faire de manière simple classique (consultations présentielles, contact téléphonique), ou par l’intermédiaire de sociétés externes spécialisées dans la gestion de soins infirmiers avec un suivi médical en téléconsultation pour les patients résidant à distance du lieu de l’intervention chirurgicale.
Il existe de nombreuses techniques chirurgicales proposées dans le traitement des récidives après exérèse de kyste pilonidal. Toutes les techniques ont des bases communes : retrait des corps étrangers, lavage des foyers infectieux, procédé de reconstruction ou stimulant la cicatrisation. Voici une liste non exhaustive des solutions proposées.
- Nouvelle exérèse itérative avec cicatrisation dirigée.
- Marsupialisation (réouverture de la cicatrice) et curetage avec cicatrisation dirigée.
- Exérèse ou marsupialisation, suivie d’une reconstruction par lambeau. Les lambeaux sont des techniques de chirurgie reconstructrice. Une surface de peau est déplacée, s’assurant de sa bonne vascularisation, pour venir combler la perte de substance. Dans le cadre du kyste pilonidal, les lambeaux les plus fréquemment proposés sont ceux de Karydakis, Bascom et Limberg.
- Exérèse ou marsupialisation, suivi d’une cicatrisation dirigée par VACthérapie. Le pansement VAC est un pansement aspiratif composé d’une mousse placée dans la plaie, reliée à un système d’aspiration continue portatif. Le pansement est refait tous les 1 à 3 jours, initialement au bloc opératoire sous anesthésie générale, puis sans anesthésie, puis à domicile par des équipes spécialisées.
- Exérèse par l’intermédiaire d’une cicatrice déportée dans le bas du dos, suivie d’une compression externe (MICE)
- Traitement mini-invasif par voie endoscopique : un système de caméra miniaturisée permet d’explorer le kyste, puis à l’aide d’instruments miniaturisés de retirer les poils dans les différentes ramifications, et cautériser les parois pour favoriser la cicatrisation. Le système le plus utilisé est le système EPSIT (Karl Sortz)
- Traitement mini-invasif par laser : le kyste est exploré à l’aide d’instruments fins introduits par la ou les zones de désunion de la cicatrice, afin de chercher les différentes ramifications. Après retrait des poils, curetage et lavage, la sonde laser est introduite dans le kyste pour le traiter et favoriser la « soudure » des parois du kyste. Les 2 techniques décrites sont le SILAC (Biolitech) et la pilonodotomie.
- Traitement mini-invasif par radiofréquence : le système FISTURA (F-Care) est une technique proche de la méthode SILAC basée sur l’énergie de radiofréquence, ayant déjà fait ses preuves dans le traitement de maladies vasculaires et proctologiques.
L’expérience du Centre lyonnais de Chirurgie Digestive dans la prise en charge de la récidive
Dans notre expérience, une prise en charge mini-invasive peut être proposée raisonnablement même en cas de récidive. Cependant les conditions locales doivent être optimales pour obtenir une cicatrisation. Lors d’une exploration chirurgicale en vue d’un traitement par laser d’une récidive, le chirurgien peut décider de ne pas réaliser le traitement complet, si il découvre une large cavité sous-cutanée, ou un foyer infectieux profond. Dans cette situation, le risque d’échec serait majeur. La cavité est alors lavée pour traiter l’infection, curetée (grattée) pour relancer la cicatrisation, et un drain est laissé en place. Il s’agit d’un lien en silicone d’environ 2mm de diamètre, qui n’est pas ressenti par le patient. Il permet d’évacuer les sécrétions dans le pansement (2 semaines d’écoulement en général) et de guider la cicatrisation de la cavité le long du drain. Une nouvelle exploration est réalisée quelques semaines plus tard, habituellement au bout de 2 mois, pour retirer le drain, et réaliser le traitement par laser. Entre les 2 temps, le patient peut vivre « normalement » en respectant les consignes d’hygiène locale.
Pour certains cas, de plaie largement ouverte, le traitement par laser comme décrit ci-dessus ne peut pas être réalisé. La situation est plus complexe et peut nécessiter un protocole associant différentes techniques :
- exploration chirurgicale pour lavage et curetage en cas d’affection
- séance(s) de vaporisation au laser de la plaie pour relancer la cicatrisation
- réalisation de soins méchés quotidiens pour obtenir une cicatrisation dirigée
Et la récidive après chirurgie mini-invasive
Les techniques de chirurgie mini-invasive du kyste pilonidal ont pour objectif principal de diminuer l’impact de l’intervention pour le patient, comparativement à la chirurgie « classique ». Cependant les détracteurs de ces techniques reprochent un taux de récidive important, de 5 à 35% en fonction des études.
Il est indéniable que les récidives après chirurgie par laser ne sont pas rares, mais il est d’une part tout à fait possible de limiter ce risque en préparant correctement le patient à une intervention, et d’autre part la prise en charge des récidives n’est pas comparable à celle d’une récidive après chirurgie classique. En effet les patients n’ont généralement pas un souvenir traumatisant de leur intervention par laser et des suites (pas ou peu de douleur, pas ou peu d’arrêt de travail, pas ou peu de soins infirmiers), et acceptent plus facilement l’idée d’une réintervention. Localement, le traitement par laser n’a pas aggravé le problème contrairement à une exérèse chirurgicale classique. Ainsi il est plus facile de réaliser un nouveau traitement mini-invasif, avec une chance de guérison importante : une étude récente (Sluckin, Tech Coloproctol 2022), menée aux Pays-Bas auprès de 311 patients opérés dans 3 centres réalisant le traitement SILAC, montrait que 92% des patients opérés 2 fois obtenaient une cicatrisation complète et durable. Pour les 8% restant, une troisième séance permettait d’obtenir une cicatrisation dans 98% des cas.
Conclusion
La récidive après chirurgie d’exérèse d’un kyste pilonidal est une situation complexe, nécessitant une prise en charge globale, idéalement dans un centre ayant l’habitude et les moyens de traiter ce type d’affection. C’est un processus parfois long et nécessitant parfois plus interventions, mais pouvant faire appel à des traitements peu agressifs, et ne négligeant pas la qualité de vie des patients.